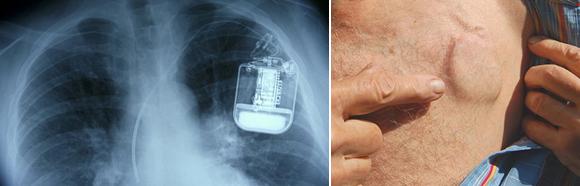
- Dočasná kardiostimulace
Dočasná kardiostimulace
Je léčebná metoda používaná k léčbě akutních stavů u pacientů s pomalou srdeční frekvencí, kdy srdce není schopno zajistit dodávku živin pro všechny orgány a tkáně . V těchto případech je nutno zajistit dostatečnou srdeční frekvenci pomocí elektrických impulzů vyvolávajících srdeční stahy – a to prostřednictvím stimulační elektrody zavedené do pravé srdeční komory.
Dočasná elektroda je ponechána v srdci a stimulace je zapnuta do doby, než se obnoví vlastní dostatečná srdeční frekvence. Dočasný kardiostimulátor má pacient při sobě, obvykle je připevněn na paži. Vzhledem k citlivosti stimulační elektrody na povytažení s rizikem následné poruchy stimulace je nutné se vyvarovat manipulaci se stimulačním systémem. Změny polohy je proto raději nutno provádět za asistence sestry. Pokud pomalá srdeční akce trvá, je během hospitalizace nebo v době zohledňující případná přidružená onemocnění implantován trvalý kardiostimulátor.
Postup zavedení je stejný jako u trvalého kardiostimulátoru viz. trvalá kardiostimulace.
- Trvalá stimulace
Zavedení trvalého kardiostimulátoru
Srdeční stimulace je indikována při příliš pomalé činnosti srdce.
Existuje mnoho příčin, pro které dochází k poruchám přirozeného a pravidelného srdečního rytmu (např. infarkt myokardu, zánět atd.), nebo se jedná o změny vyvolané věkem.
Pokud je srdeční rytmus příliš pomalý, a tělo je navíc vystaveno stresu či námaze, objeví se zpravidla tyto příznaky:
- Závrať,
- nevolnost,
- slabost,
- či krátkodobá porucha vědomí.
Je to známka toho, že srdce není schopno plnit svou základní funkci – dodat dostatek krve do všech orgánů těla – a to hlavně do mozku.
Princip funkce kardiostimulátoru
Pomocí kardiostimulátoru jsou na srdeční svalovinu přenášeny malé, přesně časované elektrické impulsy, které vyvolávají pravidelné stahy srdce, podobně jako je tomu u zdravého srdce. Dnešní moderní kardiostimulátor pracuje jen tehdy, chybí-li přirozený rytmus srdce (tedy pracuje jen „dle potřeby“). Proto musí být přístroj zároveň schopen rozpoznat vlastní rytmus srdce a pokud se neobjeví spontánní stah, vydá kardiostimulátor malý elektrický impulz, který tento stah uměle navodí podrážděním srdeční svaloviny.
Složení kardiostimulátou
Kardiostimulátor se skládá z baterie a z miniaturních elektrických obvodů a jeho elektrické impulzy jsou přenášeny elektrodou (což je tenký, po celé délce izolovaný vodič) do srdce.
Samotné zavedení kardiostimulátoru
Výkon trvá obvykle okolo půl hodiny. Provádí se v místním znecitlivění v oblasti pod klíční kostí. Poloha elektrod se kontroluje na obrazovce rentgenu. Po provedení testu elektrod se připojí kardiostimulátor, vše se znovu zkontroluje a přístroj se umístí do předem vytvořené kapsy v podkoží a kapsa se zašije několika stehy. Zákrok je nebolestivý.
Příprava před výkonem
Zavedení kardiostimulátoru se provádí za hospitalizace pacienta na kardiologickém oddělení. Pacient k hospitalizaci přichází den předem, takže bezprostřední příprava se provádí až za hospitalizace. Je v ní zahrnuta:
- Antibiotická profylaxe (prevence vzniku infekce),
- oholení hrudníku a podpaží,
- zavedení nitrožilní kanyly,
- pacient je od půlnoci lačný (nejíst, nepít, nekouřit),
- ranní léky jsou podány, pacient je zapije malým douškem vody (čaje).
Péče bezprostředně po výkonu
- ještě 2 hodiny po výkonu zůstat lačný.
- Nutno ležet v klidu na lůžku obvykle do rána. Z rány je vyveden drén, který sestry chodí kontrolovat a zapisovat množství tekutiny v něm.
- Během prvních dnů po implantaci je třeba nezvedat ruku na straně, kde je implantován kardiostimulátor, nad úroveň ramene a nedělat rukou a ani s ramenem prudké pohyby.
- Asi po týdnu se dostavíte k odstranění stehů.
Lékaře je potřeba informovat v těchto případech: (a to i po ukončení hospitalizace!!)
- Místní příznaky – okolí rány bude stále bolet, bude nepřiměřeně zarudlé, teplé, bude natékat nebo z rány bude vytékat tekutina.
- Celkové příznaky – horečka, bolest či škubání na hrudi, dlouhodobá únava, dušnost či zhoršení již přítomné dušnosti.
Ještě před propuštěním z nemocnice bude pacient objednán k první ambulantní kontrole. Není zde nutný žádný chirurgický zákrok – kontrola je bezbolestná. Zkontroluje se funkce kardiostimulátoru, stav baterie a základní parametry přístroje. Každý pacient dostane průkaz pacienta s kardiostimulátorem, který je třeba stále nosit u sebe. Dále je nutné chodit na pravidelné kontroly implantovaného kardiostimulátoru.
Život s kardiostimulátorem
Bez obav se můžete věnovat každodenním činnostem (úklid, sprchování, plavání, řízení automobilu, po poradě s lékařem můžete znovu pokračovat ve fyzické aktivitě (sportování, turistice, zahradničení), provozování koníčků, sexuální aktivitě. Pokud si nejste jisti, že vaše aktivita neovlivní funkci kardiostimulátoru, vždy se obraťte na odborného lékaře.
Kardiostimulátor a elektrická zařízení
Běžné elektrické spotřebiče by neměly mít vliv na funkčnost kardiostimulátoru. Nicméně pokud budete mít při práci s elektrickým přístrojem nepříjemné pocity (závratě, rychlý či pomalý tep), okamžitě jej vypněte nebo ihned opusťte místo, kde se nachází.
Bez obav můžete používat tato zařízení
Rádio, HI-FI, video, el. vysoušeče vlasů, sušičky, myčky nádobí, vysavače, mikrovlnné trouby, kuchyňské spotřebiče, kancelářské spotřebiče – faxy, počítače, telefony. Mobilní telefon je lépe přikládat na opačnou stranu, než je implantován kardiostimulátor, a nenosit v náprsní kapse.
Určitě se poraďte s lékařem o následujících činnostech:
- Práce s těžkými vibrujícími přístroji např. sbíječkou.
- Používání střelných zbraní.
- Práce nebo pobyt v blízkosti přístrojů se silným elektromagnetickým polem nebo s vysokým elektrickým napětím.
- Používání elektrické svářečky.
Cestování
Pokud poletíte letadlem, informujte bezpečnostní službu o kardiostimulátoru, případně předložte průkaz pacienta s kardiostimulátorem. Služba zajistí, aby pro Vás kontrola byla bezpečná. Řízení motorových vozidel je bezpečná. Vždy používejte bezpečnostní pásy – kardiostimulátoru neškodí.
Lékařská vyšetření a zákroky
Před každým vyšetřením nebo zákrokem upozorněte lékaře na implantovaný kardiostimulátor. Platí to pro zubaře, maséry a rehabilitační pracovníky. Ultrazvuk, echokardiografie a vrtání zubů jsou naprosto bezpečné. V případě speciálních vyšetření – např. litotrypse, radioterapie, nukleární magnetická rezonance (NMR) nebo elektrokauterizace by mělo být vyšetření konzultováno s Vaším kardiologem.
- Echo srdce
ECHO srdce (echokardiografie)
Je to nebolestivé a pacienta nezatěžující vyšetření srdce. Před tímto vyšetřením není nutná žádná speciální příprava. Pacient může normálně jíst, pít a užívat léky. Provádí se pomocí ultrazvuku. Vyšetření ultrazvukem je v současnosti základní a pravděpodobně i nejrozšířenější zobrazovací diagnostická metoda. Její výhodou je, že nezatěžuje organismus pronikavým zářením, není nutno před vyšetřením podávat kontrastní látku jako u některých rentgenových metod, a navíc lze, je-li to potřeba, vyšetřovat přímo u lůžka nemocného. Echokardiografie umožní lékaři v relativně krátké chvíli určit, jak Vaše srdce pracuje a zda jsou srdeční chlopně v pořádku. Lze také pozorovat Vaše srdce v pohybu.
Cílem vyšetření je zjistit nejen uložení, tvar a velikost srdce, ale také posoudit jeho strukturu, prokrvení a do jisté míry srdeční funkci.
Kdy se toto vyšetření provádí ?
Při podezření na onemocnění v oblastech srdečního svalu, nitroblány srdeční, chlopní a osrdečníku. Vyšetření může odhalit například tekutinu v osrdečníku, vrozené vývojové vady, infekční onemocnění chlopní a nádory srdce.
Cenným pomocníkem lékaře je tzv. Dopplerovské vyšetření, které umožní mapovat toky krve jednotlivými srdečními dutinami (síněmi a komorami) a znázorňovat tak zúžení či nedomykavost chlopní a vypočítat tlaky krve v různých místech srdce.
Toto vyšetření je možné provádět na kardiologické vyšetřovně nebo i na lůžkovém oddělení přímo u lůžka pacienta.
Poloha je vleže na zádech s obnaženým hrudníkem. Lékař potře konec sondy vodivým gelem. Sondou pak přejíždí v různých úhlech po hrudníku. Získaná zobrazení srdce jsou nahrávána a zobrazována na obrazovce. Lékař Vás v průběhu vyšetření požádá, abyste se otočil na bok. Celkem toto vyšetření trvá obvykle okolo 15 minut.
Po vyšetření není nutné dodržovat nějaký speciální režim. Můžete jíst, pít, užívat své léky a vykonávat běžnou denní činnost.
Výsledek Vám sdělí lékař ihned po vyšetření.
- Elektrická kardioverze
Elektrická kardioverze
Elektrická kardioverze je výkon, který se používá k přerušení srdečních arytmií, nejčastěji fibrilace či flutteru síní. Tyto arytmie obvykle zhoršují výkonnost srdce a mohou také vést ke vzniku sraženin v srdečních oddílech (síních).
Tento výkon je prováděn ambulantně, tedy bez nutnosti další hospitalizace.
Při kardioverzi je přes povrch hrudníku k srdci aplikován pomocí tzv. defibrilátoru výboj proudu, který způsobí přerušení arytmie a obnoví se tak normální srdeční rytmus srdce. K odstranění vnímání bolesti při výboji se kardioverze provádí za krátkodobého uspání. Kvůli nutnosti sledování základních životních funkcí (dýchání, krevní tlak, srdeční rytmus) se výkon odehrává ve zvlášť vybavené místnosti (sálek kardiologické JIP).
Před kardioverzí
- Od půlnoci nic nejíst, ani nepít.
- Pokud Vám lékař neřekne jinak, pokračujte v braní všech léků i v den výkonu (se zapitím malým množstvím vody).
- Počítejte s tím, že po výkonu budete 2 hodiny ponecháni pod dozorem.
- Po tomto výkonu nebudete moci do večera řídit automobil.
Průběh výkonu
- Na předloktí Vám bude do žíly zavedena kanyla, do níž bude podána krátkodobá anestezie a dle ordinace lékaře léky.
- Na hrudník budou umístěny nalepovací elektrody ke snímání EKG křivky.
- Bude Vám v pravidelných intervalech měřen krevní tlak pomocí manžety na paži.
- Poté budou podány léky, které navodí krátkodobý (několik minut trvající) hluboký spánek a odstraní tak vnímání bolesti.
- Po Vašem uspání se přiloží na hrudník 2 plošné elektrody defibrilátoru a jimi se aplikuje ve zlomku vteřiny elektrický výboj. Pokud nedojde k obnovení normálního srdečního rytmu, lze výboj ihned opakovat za použití vyšší energie.
- Elektrický výboj nebudete cítit, po výkonu můžete cítit lehkou slabost.
- Po dobu 2 hodin budeme dále sledovat Vaše životní funkce (dech, krevní tlak, srdeční akce) a postupně Vás probudíme z uměle navozeného spánku. Během těchto 2 hodin nesmíte nic jíst ani pít.
Po výkonu
Po výkonu můžete cítit bolestivost na hrudníku nebo v zádech. Častěji můžete cítit mírné pálení na povrchu těla v místech, kde byly přiloženy elektrody defibrilátoru. Tato místa bývají obvykle zarudlá. V takových případech jsou ošetřena mastí nebo krémem na popálenou pokožku.
Během 24 hodin po výkonu byste neměli řídit motorová vozidla nebo těžké stroje a pít alkoholické nápoje. Měli byste počítat i s tím, že může být částečně narušena Vaše schopnost koncentrace nebo rozhodování a neponechávat na toto období vážná rozhodnutí nebo podpisy právních dokumentů.
Po výkonu dostanete termín další kontroly k Vašemu ošetřujícímu kardiologovi.
- Ergometrie
Ergometrie
Ergometrie je vyšetřovací metoda, která lékaři umožní sledovat práci Vašeho srdce při zátěži. Bicyklový ergometr je přístroj, který se skládá z rotopedu a EKG měřícího zařízení. V průběhu vyšetření lékař studuje EKG křivku a tepovou frekvenci při různých intenzitách zátěže. EKG křivka a tepová frekvence je snímána pomocí elektrod připevněných na hrudník a na končetiny.
Získané EKG křivky mají charakteristický vzhled, z nichž zkušený lékař snadno může odhalit skryté srdeční onemocnění. Při zátěži se mohou objevit na EKG křivce změny, které na EKG prováděném v klidu vleže nejsou patrny.
Nejčastější indikací k tomuto vyšetření je určení charakteru Vašeho srdečního onemocnění (nejčastěji při chorobě, kdy je nedostatečně zásoben srdeční sval živinami a hlavně pak kyslíkem – ICHS ).
ICHS ( ischemická choroba srdeční) je onemocnění srdce, při kterém dochází k zanášení tepen, které vyživují srdeční svalovinu, tukovými částečkami. Tento stav vede k tvorbě aterosklerotických plátů a ke zmenšení průměru tepny. Díky zmenšenému průměru těchto tepen není srdeční tkáň dostatečně vyživována a bolí. Pro toto onemocnění jsou charakteristické bolesti na hrudi zvyšující se při zátěži, kdy srdce vyžaduje větší přísun okysličené krve.
Na základě tohoto vyšetření pak lékař určí závažnost onemocnění.
Před vyšetřením
- 12 hodin před ergometrií nepít alkohol a nekouřit.
- Před vyšetřením je možné se lehce najíst.
- Ráno před vyšetřením si změřit teplotu. Neměla by být zvýšená.
- Na vyšetření si vezměte pohodlné oblečení a sportovní obuv.
Ještě před samotným vyšetřením si vás lékař vyšetří a sestřička natočí klidové EKG a změří tlak. Pokud se necítíte dobře, oznamte to na začátku vyšetření lékaři.
- HUT - Test na nakloněné rovině
HUT – Test na nakloněné rovině
Test je indikován v rámci vyšetřování příčiny stavů charakterizovaných náhle vzniklým bezvědomím spojeným s pádem s následným návratem vědomí a úpravou celkového stavu do několika minut. Test je prováděn na speciálním elektricky řízeném sklopném stole za stálého sledování EKG, krevního tlaku a okysličení těla kyslíkem. Celé vyšetření trvá i s přípravou pacienta cca 45minut.
- V první fázi dochází k celkovému zklidnění pacienta v horizontální poloze,
- ve druhé fázi je pacient sklopen do polohy cca 60 stupňů (nohama dolů, hlavou nahoru) tato fáze trvá 30 minut.
Příprava na vyšetření:
4 hodiny před vyšetřením nejíst a nepít.
Kontraindikace:
- těhotenství,
- epilepsie,
- věk – vyšetření se provádí do 70 let.
Dle potřeby je možné okamžité navrácení sklopného stolu do původní horizontální polohy. V průběhu naklonění dochází u člověka fyziologicky k zapojení určitých regulačních mechanismů, které vedou ke standardní srdeční reakci s cílem udržení krevního tlaku a oběhu.
V určitých případech dochází k poruše těchto mechanismů, která se projevuje výrazným poklesem krevního tlaku, zpomalení srdeční akce nebo naopak abnormálním zvýšením tepové frekvence či vznikem arytmií. Obtíže se projevují se pocením, nevolností, závratí či pocitem suchosti v ústech. Všechny tyto projevy jsou zaznamenávány a dokumentovány. Podle mechanismu vzniku poruchy vědomí je potom lékařem doporučena léčba.
- Telemetrie
Telemetrie
Slouží k monitoraci srdeční akce, počtu pulzů a dechů pacienta na dálku. Pacient má tento přístroj připevněný čtyřmi nalepovacími elektrodami na hrudníku. Pacientův pohyb po oddělení není nijak omezený, ovšem dosah je pouze v rámci kardiologického oddělení. Sledovací monitor je umístěn na sesterně, proto pokud telemetr zachytí nějakou nepravidelnost v srdečním rytmu pacienta, okamžitě začne alarmovat a pacientovi je okamžitě poskytnuta včasná pomoc.
- Koronarografie
Koronarografické vyšetření (provádí KC Vysočina)
Koronarografie je kontrastní rentgenologické vyšetření koronárních tepen zásobujících Vaše srdce (resp. srdeční sval) krví. Provádí se při podezření na zúžení nebo uzávěr těchto tepen. Příčinou bývá nejčastěji aterosklerotické postižení při ischemické chorobě srdeční (ICHS). Ta se projevuje především bolestmi na hrudi a často i dušností.
Cílem koronarografie je zobrazit koronární tepny, jejich průsvit a odhalit tak případné zúžení nebo uzávěr. K obnovení průtoku krve „ucpanými” nebo zúženými tepnami lze provést podle nálezu a možností současně katetrizační zprůchodnění – angioplastiku, nebo po posouzení nálezu naplánovat kardiochirurgickou operaci v CKTCH Brno, nebo v Českých Budějovicích (koronární by-pass = přemostění neprůchodné koronární tepny).
Farmakologická léčba je nedílnou součástí vyšetření i léčby ICHS (viz článek – ergometrie). Včasným odhalením kritického zúžení koronárních tepen a zahájením příslušné léčby Vám může právě tato koronarografie zachránit život.
Provádí se i před každým plánovaným chirurgickým výkonem na srdci a na jeho cévách.
Pracoviště pro provádění koronarografie je kombinací operačního sálu a rentgenologické vyšetřovny. Jeho součástí je zákrokový stůl a nastavitelný stojan s rtg. přístrojem. K rentgenovému zobrazení je zapotřebí zdroj záření – tzv. rentgenka. Po průchodu organismem se rentgenové záření snímá a převádí na obrazovku. Po zobrazení průsvitu a průběhu Vašich koronárních tepen je třeba aplikovat kontrastní látku, k čemuž slouží katetr zavedený k srdci. Je to dlouhá tenká dutá trubička. Kontrastní látka se aplikuje přetlakovou stříkačkou.
Katetr se do tepny zavádí obvykle přes zápěstí nebo také přes tříslo.. Za kontroly rentgenem se dostává katetr Vaší tepnou až k místu odstupu koronárních cév nad aortální chlopní. Po vstupu do koronární tepny aplikuje lékař kontrastní látku, která zobrazí její průsvit a průběh. Stejný postup zopakuje lékař i u druhé věnčité tepny.
Příprava před koronarografií
- Dlouhodobá – indikaci k vyšetření určí lékař, pac. dostane termín vyšetření a k hospitalizaci se dostaví ráno v den plánované koronarografie. Předem je mu odebrána krev především na zjištění srážlivosti.
K hospitalizaci se pacient dostaví na lačno, ovšem ranní léky si vezme tak, jak je má naordinovány od svého lékaře. Výjimkou jsou diabetici, kteří si nesmějí aplikovat inzulín, nebo vzít léky na cukrovku !! Budou totiž na lačno !!
Nutné je také včas nahlásit alergie na jód a mesocain! - Krátkodobá
Oholení předloktí nebo třísla.
Zavedení nitrožilní flexily.
Z katetrizační laboratoře si pak jednotlivě volají pacienty na výkon. Zdravotnický personál pak pacienta v lůžku odváží na koronarografii.
Průběh vyšetření
Pacient si lehne na vyšetřovací stůl pod pohyblivé rameno rentgenu. Stranou uvidí na obrazovku, kterou bude lékař sledovat při vyšetření. Na hrudník sestra přilepí elektrody ke snímání EKG. Na prst dostanete klip snímající nasycení krve kyslíkem.
Lékař pak odezinfikuje místo vpichu katetrizačního zavaděče (tedy tříslo, nebo zápěstí) a znecitliví malým množstvím lokálního anestetika. Pomocí speciální jehly napíchne stehenní tepnu a přes ni bude posunovat katetr proti krevnímu proudu k srdečním tepnám a pak aplikuje kontrastní látku. Aktuální pozici katetru a stav Vašich tepen bude kontrolovat pomocí rentgenu a sledováním obrazovky. Celý zákrok se provádí jen v lokálním umrtvení místa vpichu katetrizačního zavaděče. Jste tedy při plném vědomí a jste po celou dobu v kontaktu s lékařem, který Vám vysvětlí, co máte právě dělat. Stačí jen klidně ležet na zádech a na vyzvání občas zadržet dech. Předběžné výsledky vyšetření Vám lékař může sdělit již v průběhu vyšetření. Samotné vyšetření trvá 20 min. až hodinu.
Během koronarografie lékař může provést tzv. PCI (=perkutánní koronární intervence) – jedná se o techniku, pomocí níž lze roztahovat roztahovat zúžené nebo uzavřené cévy pomocí speciálního balonku a velmi často i v tepně zanechat speciální pružinku. tzv. stent. Je pravděpodobné, že po dobu nafouknutí balonku se objeví typická svíravá bolest za hrudní kostí. Balonek tepnu na chvíli uzavře a do tepny nemůže proudit okysličená krev.
Během nafouknutí jsou sklerotické pláty tlačeny proti stěně cévy a tím je rozšiřován vnitřní průsvit cévy. Lékař pak opětovnou aplikací kontrastní látky zkontroluje průchodnost cévy a dle toho pak znovu rozhodne o dalším nafouknutí balonku nebo případném zavedení stentu (maličké pružinky, která ponechává cévu roztaženou).
Jak objednat pacienta?
Tel: 567 157 156 nebo 567 157 157
Jak nachystat pacienta?
- Dlouhodobá – indikaci k vyšetření určí lékař, pac. dostane termín vyšetření a k hospitalizaci se dostaví ráno v den plánované koronarografie. Předem je mu odebrána krev především na zjištění srážlivosti.
- Elektrofyziologické vyšetření a katétrová ablace
Elektrofyziologické vyšetření (provádí KC Vysočina)
Elektrofyziologické vyšetření se provádí s cílem diagnostikovat poruchu srdečního rytmu (arytmii). Toto vyšetření spočívá v zavedení katétrů (speciálních cévek) do srdce s pomocí rentgenového zařízení. Katétry se typicky zavádějí z pravého třísla. Běžnými indikacemi pro toto vyšetření jsou palpitace (bušení na hrudníku), synkopy (náhlé poruchy vědomí) a někteří vybraní pacienti se srdečním selháním k posouzení nutnosti zavedení implantabilního přístroje (ICD). V současné době ve většině případů následuje po diagnostickém elektrofyziologickém vyšetření v jednom sezení ještě část léčebná, tedy katétrová ablace, kdy je pacient zbaven své poruchy.
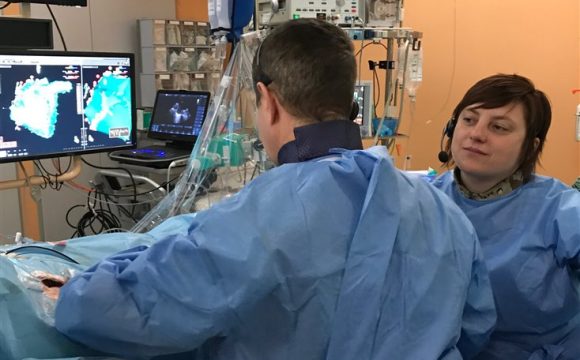
Elektrofyziologické vyšetření Katétrová ablace je metodou léčby některých poruch rytmu. Ablace spočívá ve „vypálení“ místa, které je za arytmii zodpovědné, a to pomocí katétrů (cévek), jimiž se teplo do daného místa v srdci dodává. Typicky se katétry zavádějí z pravého nebo někdy z obou třísel. V některých případech je nutné arytmii vyvolat tak, aby byl vyšetřující lékař schopný zjistit, odkud tato arytmie vychází. Úspěšnost katétrové ablace se u některých arytmií blíží ke 100 % (např. ablace flutteru nebo pravidelné supraventrikulární tachykardie), u jiných je nižší a může se pohybovat mezi 70 a 80 % (např. u paroxysmální fibrilace síní) anebo je i pod 50 % (např. u perzistující fibrilace síní).
Vyšetření a léčba katétrovou ablací vyžaduje spolupráci pacienta, tedy schopnost ležet na zádech po dobu 1-3 hodin na sále a pak 8-12 hodin na lůžkovém oddělení. Katétrová ablace je prováděna v analgosedaci, tedy po podání silných analgetik a může být v některých částech vyšetření nepříjemná. Na pracovišti s velkými zkušenostmi je katétrová ablace považována za bezpečnou léčbu a v řadě indikací jí dáváme přednost před léčbou farmakologickou (léky).
Nejčastější arytmií, pro kterou je prováděna katétrová ablace, je v současné době fibrilace síní (nepravidelný tep vycházející ze srdečních předsíní). Tato porucha rytmu, pokud je neléčená, s sebou přináší zvýšené riziko hospitalizací, mozkových příhod a srdečního selhání. Principem ablace fibrilace síní je zavedení cévek přes tříslo do levé srdeční síně, kde se pomocí série „pálení“ vytvoří kruhové léze okolo plicních žil, jež do levé síně ústí. Ablace fibrilace síní je technologicky náročný výkon, při kterém se používají moderní navigační a počítačové systémy. Typicky je pacientům provedeno CT srdce (vyšetření počítačový tomografem) týden před ablací, u některých ještě před výkonem doplňujeme jícnový ultrazvuk. Po ablaci jsou pak pacienti ponecháni nebo nově nastaveni na antikoagulační léčbu (např. Warfarin, Pradaxa, Eliquis apod.) na minimálně 3 měsíce.
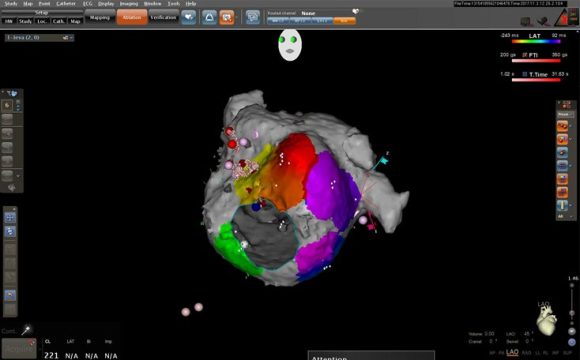
Navigační systém používaný při léčbě fibrilace síní Implantace ICD (implantabilního kardioverteru defibrilátoru) spočívá v zavedení elektrody (vodiče) z oblasti levého (vzácně pravého) podklíčku do srdce a jeho spojení s generátorem (zdrojem energie), jež se „zašije“ do podkoží. ICD je indikovaný u pacientů, kteří jsou ohroženi závažnými život ohrožujícími arytmiemi, tedy typicky u pacientů se srdečním selháním. Defibrilátor je schopný tyto arytmie rozpoznat a léčit je buď sérií rychlých impulzů nebo silným elektrickým výbojem. U zhruba třetiny pacientů je pak indikováno zavedení zvláštní elektrody do žíly obkružující levou komoru a pomocí této elektrody jim pak pomoci s příznaky srdečního selhání (tedy zlepšit dušnost a snížit otoky končetin). Implantace ICD je v principu podobná zavedení trvalého kardiostimulátoru (budíčku), který je však v případě ICD poněkud robustnější a má o něco kratší životnost.
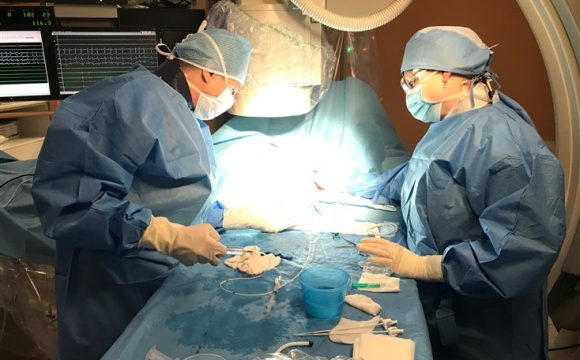
ICD (implantabilní kardioverter defibrilátor) 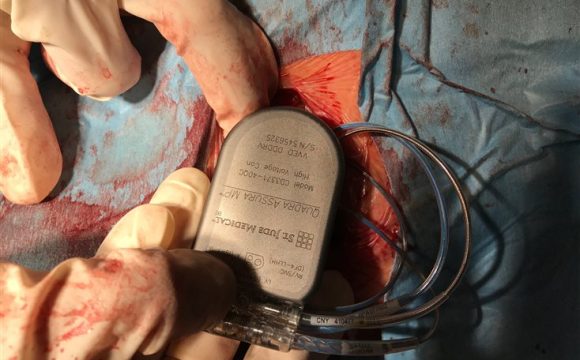
ICD (implantabilní kardioverter defibrilátor) Jak objednat pacienta?
Tel: 567 157 245
Kardiologické oddělení